Der diabetische Fuß (diabetisches Fußsyndrom, DFS) ist eine Komplikation des Diabetes mellitus, bei der es zu eitrig-nekrotischen und nicht-eitrigen Läsionen der Füße kommt. Bei tiefen eitrig-nekrotischen Gewebeläsionen beträgt das Risiko hoher Amputationen der unteren Extremitäten 30–70 % und die Mortalität aufgrund der Entwicklung von Gangrän 20–30 %.
Fast 25 % der Diabetiker leiden unter dem diabetischen Fußsyndrom.
Was ist ein diabetischer Fuß?
Diabetes mellitus (DM) ist eine schwere chronische Erkrankung, die sich als Folge eines absoluten oder relativen Mangels des Hormons Insulin entwickelt. Eine der schwerwiegendsten Komplikationen bei Diabetes sind Durchblutungs- und Innervationsstörungen.
Durchblutungsstörungen führen zu:
- zu diabetischer Retinopathie, die zur Erblindung führt;
- zur diabetischen Nephropathie, die einer der Hauptfaktoren bei der Entstehung von Nierenschäden im Endstadium ist;
- diabetische Kardiomyopathie, die bei 20–25 % der Patienten mit Diabetes zum Tod führt;
- zur diabetischen Neuro- und Angiopathie, die eine wichtige Rolle bei der Pathogenese des diabetischen Fußsyndroms (DFS) spielen.
Gemäß der WHO-Definition ist das diabetische Fußsyndrom (DFS) eine Infektion, ein Geschwür und/oder eine Zerstörung tiefer Gewebes, die mit neurologischen Störungen und einer Abnahme des Hauptblutflusses in den Arterien der unteren Extremitäten unterschiedlicher Schwere einhergehen. Zum Syndrom gehören auch nicht-eitrige Schäden an den Füßen infolge von Knochenzerstörung – die diabetische Osteoarthropathie.
Mit DFS einhergehende eitrig-nekrotische Prozesse der unteren Extremitäten führen 20-40-mal häufiger zu Amputationen als bei Patienten ohne Diabetes mellitus-Diagnose. Gangrän entwickelt sich in 7–11 % der Fälle.
Fast 25 % der Diabetiker leiden unter dem diabetischen Fußsyndrom.
Die Mehrzahl der Patienten mit diabetischem Fußsyndrom sind ältere Menschen über 60 Jahre mit einer Reihe chronischer Erkrankungen (Atherosklerose obliterans – 61–70 %, koronare Herzkrankheit – mehr als 67 %, arterielle Hypertonie – 38, 5 %). Manifestationen einer Organschädigung (Retinopathie – 37, 5 %, Nephropathie – 62, 5 %).
Symptome des diabetischen Fußsyndroms
Offensichtliche Anzeichen eines diabetischen Fußes bei Diabetes mellitus können bis zu mehreren Jahren ausbleiben.
Die folgenden Symptome sollten Sie alarmieren:
- Lahmheit;
- Schwellung und Schwellung der Beine;
- Schweregefühl in den Beinen beim Gehen;
- Taubheitsgefühl der Beine;
- trockene Haut der unteren Extremitäten;
- tiefe Risse im Fuß – sie entzünden sich und die Heilung dauert lange;
- das Auftreten kleiner Hautausschläge oder Wunden;
- Hitzegefühl in den Beinen bei Berührung;
- häufige Schwielen und Blasen;
- Veränderung der Fußfarbe – Rötung, Bläue, Blässe. Besonders gefährlich sind Rötungen im Wundbereich – sie deuten auf eine Infektion hin.
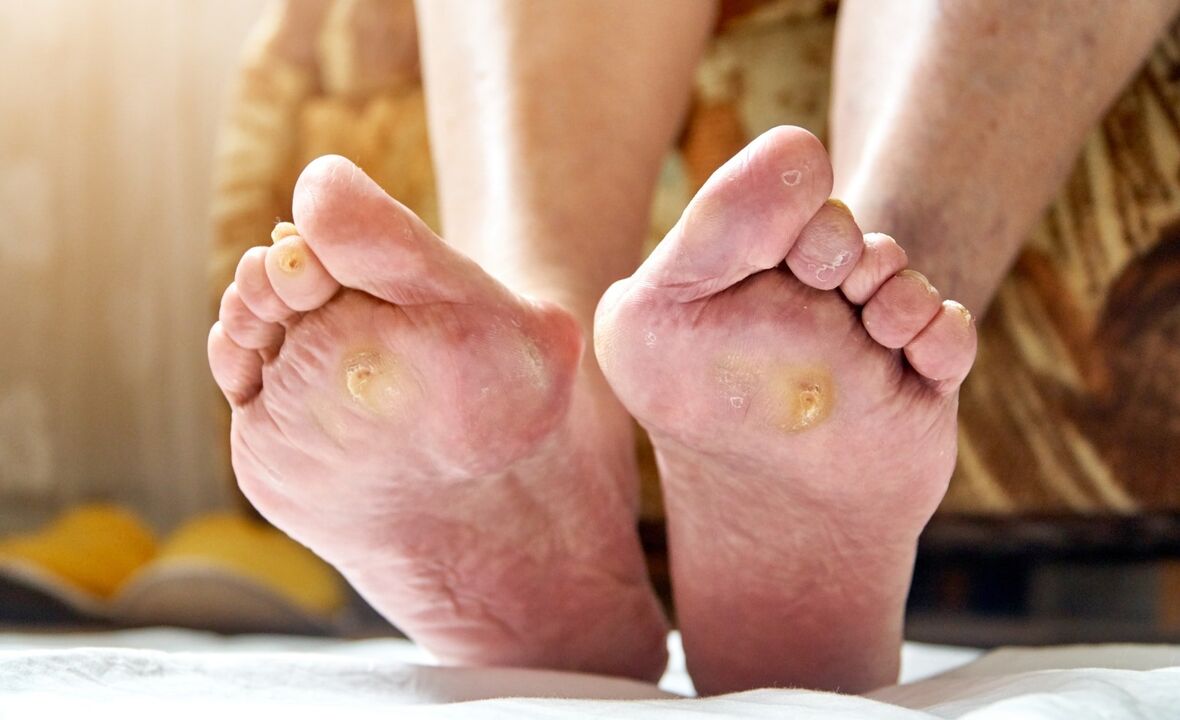
Diabetische Füße sehen bei jedem anders aus. Am häufigsten ist das Glied leuchtend rot mit Schwielen und kleinen Wunden. Manchmal fallen einem die vergilbten eingewachsenen Zehennägel ins Auge. Der Fuß hört auf zu schwitzen.
Wenn sich der Zustand verschlechtert, verschlechtert sich das klinische Bild. Es treten spezifische Symptome auf. Der neuropathische diabetische Fuß zeichnet sich durch einen stabilen arteriellen Puls, eine erhöhte Schmerzschwelle und keine Veränderung der Hautfarbe aus. Der ischämische diabetische Fuß äußert sich durch Nekrose des Fußes und der Zehen, blasse Haut, arterielle Insuffizienz und kalte Extremitäten. Bei der Mischform entwickeln sich Arthrose und Arthritis, der Patient verspürt jedoch keine unangenehmen Auswirkungen. Gelenkluxationen sind möglich, aufgrund der geringen Sensibilität spürt der Patient jedoch keine Veränderungen. Ein gebrochener Knochen kratzt die Haut, was zu einer Sekundärinfektion führt.
Arten von diabetischem Fuß
Es gibt verschiedene Formen der Krankheit:
- Neuropathisch. Am häufigsten diagnostiziert. Verbunden mit einer Deformation des Nervensystems. Die Empfindlichkeit der Gliedmaßen ist so reduziert, dass der Patient Berührungen, Schmerzen durch Knacken der Füße und Schritte mit Geschwüren an der Sohle nicht spürt. Geschwüre mit glatten Rändern. Fühlt sich bei Berührung heiß an.
- Ischämisch. Verbunden mit Veränderungen der Blutzirkulation in den Extremitäten. Charakteristische Merkmale sind Kälte in den Beinen, starke Schmerzen in den Beinen beim Gehen, Schwellungen der Wadenmuskulatur und der Knöchel. Die Geschwüre sind ausgefranst und befinden sich zwischen den Fingern.
- Neuroischämisch. Ansonsten gemischt genannt. Die gefährlichste Form des diabetischen Fußes, da gleichzeitig die Durchblutung und die Funktionen des peripheren Nervensystems beeinträchtigt sind.
Entwicklungsstufen
Das Syndrom tritt sequentiell auf und entwickelt sich lawinenartig. Mit dem neuen Stadium werden neue Symptome akuter.
Die Phasen des Flusses sind:
- Erstphase. Die Form des Fußes verändert sich, der Knochen verformt sich und es bilden sich Blasen und Hornhaut.
- Erste Stufe. Auf der Hautoberfläche bilden sich Geschwüre, die Struktur der Unterhautstrukturen verändert sich jedoch nicht.
- Zweite Etage. Geschwüre vertiefen sich in die Hautschicht von Haut, Muskeln, Sehnen und Gelenken.
- Dritter Abschnitt. Das Geschwür vertieft sich bis zum Knochengewebe. Es kommt zu einem Abszess und einer Osteomyelitis.
- Vierte Stufe. Am Stützteil des Fußes bildet sich eine begrenzte Brandwunde. Von den Fingerspitzen an wird das Glied schwarz. Der betroffene Bereich hat glatte und klare Kanten. Es ist möglich, die Gliedmaße durch eine Operation zu retten.
- Fünfte Stufe. Der Bereich der Gangrän nimmt zu. Der pathologische Prozess verlagert sich auf den Unterschenkel. Es entwickelt sich eine Gewebenekrose. Die Zerstörung ist irreversibel, daher bleibt nur die Amputation.
Ursachen und Risikofaktoren für SDS
Die Hauptfaktoren, die bei Diabetes mellitus zu einer Schädigung der unteren Extremitäten führen, sind:
- diabetische Angiopathie (Schädigung der Blutgefäße);
- periphere diabetische Neuropathie;
- Verformung der Füße mit Bildung von Hochdruckzonen (diabetische Osteoarthropathie);
- Infektion von geschädigtem Gewebe.
Diabetische Angiopathie
Betroffen sind sowohl die großen Gefäße (Makroangiopathie) als auch die Gefäße des Mikrozirkulationssystems (Mikroangiopathie). Gewebehypoxie schafft Bedingungen für die Bildung von Nekrose und Gangrän.
Risikofaktoren für die Entwicklung von Mikro- und Makroangiopathien sind Hyperglykämie, Insulinresistenz und Hyperinsulinämie, Hyper- und Dyslipidämie, arterielle Hypertonie, erhöhte Blutgerinnung und Thrombozytenaggregation, verminderte Fibrinolyse und beeinträchtigte Gefäßendothelfunktion.
Diabetische Neuropathie
Diabetische Neuropathie ist eine Schädigung des zentralen und peripheren Nervensystems aufgrund von Diabetes mellitus, die sensorische und motorische Fasern beeinträchtigt.
Eine verminderte sensorische Sensibilität bei Neuropathie erlaubt es nicht, die Gefahr eines schädigenden Faktors angemessen einzuschätzen: enge Schuhe, ein Fremdkörper, hohe Temperatur usw. Ständige Traumata vor dem Hintergrund einer verminderten Heilungsfähigkeit und einer gestörten Mikrozirkulation tragen zur Bildung trophischer Geschwüre bei.
Die motorische Neuropathie führt zu einer fortschreitenden Atrophie der Muskeln der unteren Extremitäten, einer Verformung des Fußes und einer Veränderung seiner Stützpunkte. An neuen Stützpunkten bilden sich Hämatome, es kommt zur Bildung eines Geschwürs und dessen Infektion.
Diabetische Osteoarthropathie
Die diabetische Osteoarthropathie (DOAP, Charcot-Fuß) ist eine der Spätkomplikationen des Diabetes mellitus. Hierbei handelt es sich um die fortschreitende Zerstörung eines oder mehrerer Fußgelenke aufgrund einer Neuropathie. DOAP führt zur anatomischen Zerstörung des Knochen-Band-Apparats des Fußes, zu Fußdeformitäten und zur Entstehung von ulzerativen Defekten.
Zu den prädisponierenden Faktoren gehören außerdem:
- Mykose. Pilzerkrankungen beschleunigen die Ausbreitung von Geschwüren in tiefere Hautschichten.
- Eingewachsene Nägel. Bei unsachgemäßer Durchführung der Pediküre wächst die scharfe Kante des Nagels in die Haut ein und infiziert so das Gewebe.
Risikofaktoren bei Diabetikern sind erhöht, wenn Begleiterkrankungen oder folgende Erkrankungen vorliegen:
- Gefäßerkrankungen – Krampfadern, Thrombose;
- der Fuß ist deformiert – Plattfüße oder Hallux valgus;
- Alkohol- oder Nikotinmissbrauch;
- Tragen von engen Schuhen mit unbequemen Leisten. Aus diesem Grund verschlimmert sich der Zustand des diabetischen Fußes oft. Es bilden sich Hornhaut oder Wasserblasen. Wenn man sie abreißt, bleibt eine Wunde zurück. Beim Tragen von Schuhen steigt die Gefahr einer Infektion und Eiterung.
Endokrinologen unterscheiden drei Patientengruppen. Zur ersten Gruppe gehören Diabetiker, deren arterielle Pulsation im Fuß sich nicht verändert und deren Empfindlichkeit erhalten bleibt. Die zweite Gruppe umfasst Patienten mit Fußdeformitäten, fehlendem Puls am Stützteil des Fußes und verminderter Sensibilität. Die dritte Gruppe umfasst Patienten, bei denen in der Krankengeschichte Amputationen aufgetreten sind.
Die Wahrscheinlichkeit, das Syndrom zu entwickeln, ist bei Diabetikern mit koronarer Herzkrankheit, vaskulärer Atherosklerose, Hyperlipidämie und peripherer Polyneuropathie höher.
Die Gefahren des diabetischen Fußes
Der diabetische Fuß bei Diabetes ist gefährlich, da er sich im ersten Stadium latent entwickelt. Der Patient spürt keine Veränderungen, es gibt keine äußeren Symptome, es gibt keine Schmerzen. Dies wird durch das Absterben der Nervenenden des Knöchels erklärt. Allmählich verschlimmert sich die Krankheit und in späteren Stadien, wenn die medikamentöse Therapie wirkungslos bleibt, nehmen die Symptome zu. Wenn der Patient den Arztbesuch verzögert, besteht die Gefahr einer Brandwunde. Aus diesem Grund wird ein chirurgischer Eingriff durchgeführt, einschließlich der Amputation der Extremität.
Der neuropathische diabetische Fuß ist am gefährlichsten. Wenn Komplikationen auftreten, entwickelt sich schnell eine Phlegmone.
Diagnose
Das erste, was Sie tun sollten, wenn Sie an einem diabetischen Fuß leiden, ist, einen Termin mit Ihrem Arzt zu vereinbaren. Ein Endokrinologe und ein Neurologe diagnostizieren die Krankheit und verschreiben eine konservative Therapie. Ein Podologe hilft dabei, das Aussehen Ihrer Beine zu verbessern.
Beim Termin führt der Spezialist einen Empfindlichkeitstest und eine Palpation durch, misst Oxyhämoglobin im Blut, erfasst das Vorhandensein von Wunden und Rissen an den Füßen und hört den Blutfluss in den Arterien des Fußes ab, um pathologische Geräusche zu erkennen.
Zur Diagnosestellung ist eine umfassende Untersuchung vorgeschrieben:
- Röntgen zur Beurteilung des Knochenzustands;
- Bluttest zur Bestimmung von Entzündungen und Glukosewerten
- Dopplerographie und Ultraschall zur Untersuchung des Zustands von Arterien und Venen und zur Bestimmung des Ortes der Verstopfung von Blutgefäßen;
- Röntgenkontrastangiographie zur allgemeinen Beurteilung des Blutflusszustandes in den unteren Extremitäten.
Behandlung des diabetischen Fußsyndroms
Zu Hause besteht die Behandlung aus Antibiotikatherapie, Schmerzlinderung, Normalisierung des Glukosespiegels und lokaler Therapie. Wenn der Patient im dritten Stadium oder später medizinische Hilfe in Anspruch nimmt, wird eine chirurgische Behandlung verordnet.
Methoden zur konservativen Behandlung der diabetischen Fußgangrän:
- lokale Therapie – Geschwüre werden mehrmals täglich mit Antiseptika oder bakteriziden Tüchern behandelt;
- Einnahme von Antibiotika zur Bekämpfung von Infektionen;
- Einnahme von Medikamenten für eine normale Durchblutung;
- Analgetika zur Schmerzlinderung;
- Einnahme von Diuretika, Kalziumantagonisten und ACE-Hemmern zur Normalisierung des Blutdrucks.
Um den Blutzuckerspiegel bei Typ-1-Diabetes zu bekämpfen, wird die Insulindosis angepasst, bei Typ-2-Diabetes wird eine Insulintherapie verordnet.
Wenn diabetische Fußgeschwüre in die Blutgefäße oder den Knochen eingedrungen sind, wird eine Operation verordnet. Die chirurgischen Methoden sind wie folgt:
- Angioplastie. Der Chirurg stellt die Blutzirkulation durch eine Angioplastie wieder her. Der Blutfluss durch die Punktion der Arterie wird wiederhergestellt. Dadurch können Sie die Gliedmaße schonen und die betroffenen gangränösen Bereiche entfernen.
- Nekrektomie. Wenn der Bereich des absterbenden Gewebes nur wenige Zentimeter beträgt, entfernt der Arzt die betroffenen Bereiche, darunter auch gesundes Gewebe.
- Endarteriektomie. Eine Operation, um ein Blutgerinnsel aus einer Arterie zu entfernen und den normalen Blutfluss durch die Arterie wiederherzustellen. Der Chirurg entfernt das blockierende Material aus dem Inneren der Arterie sowie etwaige atherosklerotische Ablagerungen.
- Autovenöses Rangieren. Der Chirurg legt eine zusätzliche röhrenförmige Blutleitung an, um den Blutfluss zum Fuß zu ermöglichen.
- Stenting von Beinarterien. Zeigte der Ultraschall eine Verklebung der Gefäßwände, installiert der Arzt spezielle Netze in der Fußarterie, die das Lumen der Venen erweitern.
Empfehlungen für Patienten
Die Behandlung ist nur dann wirksam, wenn sich der Diabetes stabilisiert und der Blutzuckerspiegel aufrechterhalten wird.
Um den Zuckergehalt zu normalisieren, ist es wichtig, eine Diät einzuhalten. Sie müssen auf schnelle Kohlenhydrate verzichten und den Verzehr pflanzlicher Lebensmittel erhöhen. Zucker wird durch Fruktose ersetzt.
Die diabetische Fußpflege bei Diabetes mellitus läuft auf Folgendes hinaus:
- Tägliche Befeuchtung der Fußhaut zur Vorbeugung von Rissen.
- Tragen von Schuhen mit orthopädischen Einlagen. Schuhe sollten eine starre, starre Sohle, eine zentimeterlange weiche Innensohle und eine abgeschrägte Vorderkante der Ferse haben. Es empfiehlt sich, bei geschwollenen Gliedmaßen Schnürschuhe zu wählen, um die Weite anzupassen. Es wird nicht empfohlen, die gleichen Schuhe zu tragen. Die Einlegesohlen sollten alle zwei Tage gewechselt und die Schuhe selbst gelüftet werden.
- Eine gepflegte Pediküre. Es ist notwendig, die Nägel nicht an der Wurzel zu schneiden, sondern einige Millimeter zurückzuziehen. Schließen Sie die Verfahren durch Einreichung ab.
Wenn Sie krank sind, ist es verboten:
- Gehen Sie auch bei verheilten Wunden barfuß. Sie müssen Socken und Strumpfhosen aus natürlichen Stoffen tragen, die je nach Größe ausgewählt werden. Sie sollten keinen Druck auf die Gliedmaßen ausüben.
- Gehen Sie lange in der Kälte spazieren. Kälte führt zu einer Gefäßverengung und einer schlechten Ernährung der Gliedmaßen.
- Reiben und dämpfen Sie Ihre Füße, verwenden Sie zum Aufwärmen ein Heizkissen.
- Decken Sie die Wunden mit einem Pflaster ab.
Verhütung
Bei der Diagnose Diabetes mellitus sollte besonderes Augenmerk auf die Vorbeugung des Syndroms gelegt werden.
WeilWenn die Empfindlichkeit der Füße nachlässt, sollten Sie die Füße täglich untersuchen und die verletzten Stellen sorgfältig mit antiseptischen und erweichenden Mitteln behandeln, um die Entwicklung eines Infektionsprozesses zu verhindern.
Es ist wichtig, die Fußhygiene zu überwachen, um das Auftreten von Schwielen, Rissen, Abschürfungen und trockenen Hautstellen zu vermeiden.
Wählen Sie Schuhe mit einem bequemen Leisten, der Ihre Füße nicht einschränkt.























